Documente Academic
Documente Profesional
Documente Cultură
Picior Diabetic
Încărcat de
VadimGirjevDrepturi de autor
Formate disponibile
Partajați acest document
Partajați sau inserați document
Vi se pare util acest document?
Este necorespunzător acest conținut?
Raportați acest documentDrepturi de autor:
Formate disponibile
Picior Diabetic
Încărcat de
VadimGirjevDrepturi de autor:
Formate disponibile
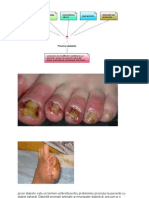
Picior diabetic
Picior diabetic
Aproximativ 15% din diabetici dezvolta o ulceratie si mai mult de unul din zece cazuri au drept
consecinta amputarea piciorului.
Piciorul diabetic poate fi clasificat in:
Picior neuropatic, si:
Picior neuroischemic.
1. Tipurile de tesut
Sunt descrise patru tipuri principale de tesuturi care apar in timpul procesului de vindecare a
plagii; adesea, acestea sunt clasificate in functie de culoare:
Megru tesut necrotic
Galben tesut fibrinos
Rosu tesut de granulatie
Roz tesut de epiteliarizare
Este de mentionat faptul ca aceasta metoda de clasificare a fost apreciata ca fiind
simplista, deoarece vindecarea plagilor reprezinta un proces continuu, de cele mai multe ori,
plaga continand combinatii de tipuri de tesuturi.
Din aceste considerente, a fost elaborata o scala colorimetrica (Grey et al. 2003), care
incorporeaza culori intermediare intre cele patru culori de baza.
Tesutul necrotic este devitalizat, mort; adesea are culoarea neagra, dar poate fi si maro sau gri
cand este hidratat.
Tesutul necrotic trebuie indepartat pentru ca procesul de vindecare a plagii sa poata incepe.
Totodata, indepartarea acestui tesut permite evaluarea starii patului plagii.
Tesutul necrotic constituie, de asemenea, un mediu de cultura favorabil dezvoltarii bacteriilor.
Tesutul care este fibrinos, de culoare galbena, adera la patul plagii si nu poate fi indepartat
prin irigare. Tesutul fibrinos consta in celule moarte si debris-uri din plaga si trebuie indepartat
pentru ca vindecarea sa se produca. Fibrina poate lua aspect de placi in plaga.
Tesutul de granulatie umple plaga in timpul vindecarii. Varfurile capilarelor formeaza o bucla,
ceea ce face ca plaga sa aiba aspect granular de culoare rosie. Peretii capilarelor sunt subtiri,
ceea ce face ca plaga sa sangereze cu usurinta
Tesutul de epitelizare se formeaza in faza finala a vindecarii plagii; acesta formeaza noul
epiteliu. In cazul plagilor cu profunzime mica, intinse, se pot forma insule de tesut de
epitelizare.
2. Neuropatia
Neuropatia reprezinta deteriorarea functiei nervului. Peste 20 40% din diabetici, prezinta
neuropatie. Incidenta acesteia pare a fi corelata cu durata diabetului si de gradul de control al
glicemiei. Sunt trei tipuri de neuropatie: motorie, autonomica si senzoriala.
2.1. Neuropatia motorie
Reprezinta deteriorarea functiei nervilor care controleaza muschii, ceea ce determina atrofia
musculara la nivelul piciorului, ceea ce determina doua inconveniente:
Atrofierea muschilor degetelor de la picioare, piciorul capatand aspect de gheara. Poate
apare frecarea intre degete, cu aparitia ulceratiilor;
Defromitati ale piciorului, ceea ce determina schimbari ale stilului de mers. Defromitatile pot
cauza stres repetitiv asupra diferitelor zone ale piciorului; formarea calusului reprezinta primul
semn al stresului repetitiv, acesta progreseaza pana la ulceratie, daca nu sunt luate masuri de
preventie.
2.2. Neuropatia autonoma
Pacientilor cu neuropatie autonoma le transpira picioarele, care se poate intinde in sus pana la
genunchi. Aceasta determina umezirea pielii, cu aparitia fisurilor, precum si distensia venelor.
2.3. Neuropatia senzoriala
Pierderea senzatiilor asociata cu neuropatia senzoriala, fac pacientul insensibil la traume
mecanice, chimice si termice. Neuropatia senzoriala poate fi depistata utilizand, spre exemplu,
biotensiometria.
3. Neuroischemia
Ischemia este datorata aterosclerozei arterelor picioarelor; claudicatia este adesea absenta.
Cea mai utilizata tehnica pentru depistarea neuroischemiei o reprezinta palparea pulsului
piciorului.
Pulsul pedis dorsal se masoara in partea laterala a muschiului extensor lung al halucelui, in
partea dorsala a labei piciorului.
Pulsul tibial posterior se masoara in partea din spate a articulatiei labei piciorului.
Daca oricare din aceste pulsuri pot fi palpate, este putin probabil ca pacientul sa prezinte
neuroischemie.
Piciorul ischemic poate prezenta cateva semne caracteristice, dupa cum urmeaza:
Poate prezenta o piele subtire, stralucitoare, saraca in par
Poate fi prezenta atrofierea tesuturilor subcutanate. Daca pielea are aspect intunecat, de
culoare rosie sau albastra cianotica, aceasta se poate datora perfuziei insuficiente, cauzand
stagnarea sangelui in ateriolele dilatate.
In cazul ischemiilor acute, piciorul este adesea rece si palid, sau patat.
Un index ABPI < 1 plus absenta pulsului, confirma ischemia (in cazuri normale, indexul ABPI
este mai mare de 1). [vezi ulcerul de gamba]
Picior diabetic
Tratament Picior diabetic
Cauze Picior diabetic
Tipuri Picior diabetic
Diagnostic Picior diabetic
Neuropatie Picior diabetic
4. Managementul piciorului diabetic
Este recunoscut faptul ca, in jur de jumatate din ulcerele la picioare si amputatiile suferite de
persoanele cu diabet, pot fi prevenite.
Managementul piciorului diabetic necesita date de intrare de la o echpa multidisciplinara de
specialisti, pentru clasificare si management.
Wagner (1981) a elaborat o scala pentru aprecierea ulcerului piciorului diabetic, intre gradul 0
si gradul 6, dupa cum urmeaza:
Gradul 0 Cu risc
Gradul 1 Ulcer superficial, care nu prezinta semne clinice de infectie
Gradul 2 Ulcer in profunzime, adesea infectat
Gradul 3 Ulcer in profunzime, formarea abceselor, osteomielite
Gradul 4 Cangrena localizata la nivelul degetelor de la picior, calcaiului
Gradul 5 Cangrena la nivelul intregului picior
In 2000, Edmond si Foster au descris 6 stadii ale piciorului diabetic, dupa cum urmeaza:
Stadiu Starea clinica
1 Normala
2 Cu risc crescut
3 Ulceratie
4 Celulitic
5 Necrotic
6 Amputatie majora
4.1. Stadiul 1 picior normal
Diagnosticarea piciorului ca fiind de stadiul 1, are la baza absenta urmatorilor factori de risc:
Neuropatie calus
Ischemie transpiratie (miros)
Deformatii
Managementul piciorului in stadiul 1, are drept scop mentinerea acestuia in stadiul 1, prin
control mecanic, metabolic si educational.
Controlul mecanic:
Incaltamintea corecta pantofii care nu sunt potriviti ca marime, pot cauza deformatii ale
piciorului si calus, cu vatamari permanente;
Probleme minore ale piciorului pacientii in stadiul 1 necesita ingrijirea piciorului; acestia
trebuie controlati anual, prin verificarea prezentei neuropatiei, ischemiei, calusului plantar si a
mirosului.
Controlul metabolic:
Factorii majori de risc pentru aparitia complicatiilor datorate diabetului (inclusiv,
complicatiile piciorului diabetic) sunt: hiperglicemia, hipertensiunea, hiperlipidemia si fumatul.
Acestia predispun pacientul la neuropatie si ischemie;
Controlul educational:
Controalele mecanic si metabolic, necesita cooperarea pacientului, care trebuie invatat cum
sa-si controleze diabetul, pentru prevenirea complicatiilor.
Prevenirea complicatiilor piciorului se poate realiza prin:
Piciorul trebuie spalat zilnic si uscat cu grija;
Pacientul trebuie sa-si verifice picioarele, in ceea ce priveste orice semn de roseata,
transpiratie sau crapare a pielii;
Unghiile de la picioare trebuie taiate corect;
Sosetele trebuie schimbate zilnic cu unele noi care se vor verifica sa nu prezinte cute si sa nu
frece piciorul;
Pacientul nu trebuie sa poarte sandale sau sa mearga descult;
Pacientul cu deficiente ale vederii trebuie ajutat sa treaca peste obstacole;
Pacientul trebuie incurajat sa renunte la fumat.
4.2. Stadiul 2 picior cu risc crescut
Piciorul intra in stadiul 2 cand apar unul sau mai multi factori de risc pentru aparitia ulceratiilor
(neuropatia, ischemia, deformatii, calus si transpiratie).
De asemenea, starea piciorului trebuie evaluata pentru a determina daca este neuropatic sau
neuroischemic.
La acest stadiu, pielea ramane intacta.
Managementul piciorului in stadiul 2, se realizeaza utilizand controlul mecanic, vascular,
metabolic si educational, dupa cum urmeaza:
Controlul mecanic deformatiile, calusul, pielea uscata si fisurata, trebuie tratate;
Controlul vascular pacientilor fara puls la picior trebuie sa li se verifice indexul ABPI, pentru
a confirma ischemia. Toti diabeticii care prezinta afectiuni ale sistemului vascular periferic
trebuie sa beneficieze de tratament cu agenti anti-trombotici (de exemplu, aspirina). Daca este
prezenta doar claudicatia, pacientii trebuie sa faca exercitii fizice; cei cu ischemie severa
trebuie consultati de un specialist;
Controlul metabolic controlul celor patru factori majori de risc (hiperglicemia,
hipertensiunea, hiperlipidemia si fumatul) poate ajuta la incetinirea procesului de deteriorare
a piciorului diabetic;
Controlul educational pacientul trebuie invatat cum sa depisteze complicatiile care pot
apare la acest stadiu.
4.3. Stadiul 3 ulceratiile
Piciorul intra in stadiul 3 cand pielea este intrerupta si ulceratia este prezenta. Zona fara piele
reprezinta o cale de patrundere a bacteriillor; ulcerul diabetic se poate agrava rapid.
Fiecare ulceratie trebuie evaluata si controlata individual, dar este important sa se diferentieze
intre ulceratiile neuropatice ale piciorului si cele neuroischemice.
Ulcerul neuropatic se caracterizeaza prin:
Localizarea cel mai des intalnita varful piciorului (cand este asociat cu aspectul de gheara si
formarea calusului)
De regula, este dureros
Este inconjurat de calus.
Ulcerul neuroischemic se caracterizeaza prin:
De regula, apare la marginea labei piciorului
Se dezvolta in zonele cu eritem
Adesea, este inconjurat de eritem, de jur-imprejur.
Pentru stabilirea tratamentului corespunzator, de asemenea, este importanta diferentierea de
alte tipuri de ulcere, cum ar fi: escare, plagi traumatice, etc.
Managementul piciorului in stadiul 3 are drept scop, vindecarea ulcerului in 6 saptamani,
pana cand ulcerul devine acut. Managementul se realizeaza prin control mecanic, metabolic,
microbiologic, educational, vascular si controlul plagii, dupa cum urmeaza:
Controlul mecanic are drept scop evitarea presiunii; oricum, nu este indicata imobilizarea
totala.
Controlul metabolic un bun control al celor 4 factori de risc, trebuie sa continue, pentru a
favoriza vindecarea si a reduce probabilitatea de aparitie a infectiei. Daca pacientul prezinta
afectiuni cardiace sau renale, tratamentul trebuie sa imbunatateasca perfuzia tesuturilor si sa
reduca mirosul.
Controlul microbiologic diabeticii au sistemul imunitar slabit si, in prezenta neuropatiei si
ischemiei, raspunsul inflamator este scazut. Riscul ca piciorul diabetic sa se infecteze este
ridicat; nu exista ghiduri care sa sugereze utilizarea antibioticelor ca profilaxie in cazul
ulcerelor neinfectate, dar Edmonds si Foster (2000), recomanda utilizarea acestora, in lucrarea
lor: Managing the Diabetic Foot.
Controlul educational daca pacientii doresc sa-si panseze singuri ulceratia, atunci trebuie
invatati in ceea ce priveste tehnicile de ingrijire a plagilor.
Controlul vascular daca ulcerul diabetic nu se vindeca in mai putin de 6 saptamani, aceasta
poate fi rezultatul ischemiei. Daca pulsul la nivelul piciorului nu este usor de palpat sau daca
indexul ABPI indica ischemia, atunci aceasta trebuie cuantificata si trebuie luata in consideratie
o interventie vasculara.
Controlul plagii debridarea plagii si alegerea tipului de pansament corespunzator stau la
baza controlului plagii, in ambele cazuri de ulceratie (neuropatica si neuroischemica):
Ulcerul neuropatic necesita debridarea repetata a calusului, deoarece permite:
- Sa fie redusa presiunea plantara
- Sa fie evaluata suprafata patului plagii
- Drenajul exudatului si indepartarea tesuturilor devitalizate, implicit reducerea riscului de
infectare
- Introducerea de pansamente cavitare
De asemenea, debridarea ajuta la imbunatatirea starii plagii cronice, care devine acuta,
deoarece elibereaza patul plagii si favorizeaza vindecarea.
Ulcerul neuroischemic este mai rar insotit de calus dar, uneori, poate fi insotit de un tesut
subtire, sticlos, care trebuie indepartat. Debridarea prin taiere prezinta un mare risc si nu
trebuie efectuata decat de specialisti.
Alegerea pansamentului datorita naturii plagilor diabetice, pansamentele trebuie sa fie
usor si rapid de indepartat, nu trebuie sa jeneze pacientul atunci cand merge si nu trebuie sa
se dezintegreze. De asemenea, pansamentele trebuie sa asigure un bun control al exudatului.
Toate pansamentele trebuie schimbate zilnic pentru a depista eventualele complicatii, mai ales
in cazul pacientilor ce prezinta simptome de pierdere a senzatiilor.
4.4. Stadiul 4 piciorul celulitic
Piciorul trece in stadiul 4 cand se infecteaza.
Semnele clasice ale infectiei pot fi absente sau reduse datorita neuropatiei si/sau ischemiei.
Infectia se poate raspandi rapid in picior, ceea ce implica tratament rapid.
Infectia in piciorul diabetic este adesea mai grava decat apare, datorita absentei
semnalmentelor si datorita faptului ca diabeticii prezinta deficiente ale sistemului imunitar.
Semnele care sugereaza ca un ulcer s-a infectat, sunt urmatoarele:
Baza ulceratiei se schimba la culoare, din rosu (tesut sanatos de granulatie), spre galben sau
gri;
Apare purulenta;
Este urat-mirositor;
Ulceratii cu margini sinus;
Marginile ulceratiei pot deveni neregulate;
Osul sau tendonul incep sa fie vizibile.
De asemenea, un ulcer infectat poate fi asociat cu celulite minore (< 3 cm) sau severe (> 3 cm).
Toate aceste aspecte ale ulcerului infectat pot fi agravate de osteomielita.
Managementul piciorului in stadiul 4 infectia necesita o evaluare imediata, multidisciplinara,
pentru prevenirea extinderii pierderii de tesuturi, si se realizeaza prin:
Controlul microbiologic trebuie introduse in plaga pansamente cavitare si administrate
antibiotice cu spectru larg. Tratamentul cu antibiotice depinde de tipul ulcerului
(neuropatic/neuroischemic), de gradul celulitei si de prezenta sau absenta osteomielitei;
Controlul plagii in ambele cazuri (ulcer neuropatic si neuroischemic), debridarea trebuie
efectuata pentru a aprecia adevarata intindere a plagii. Infectia severa (in ambele cazuri)
poate necesita debridarea chirurgicala;
Controlul vascular interventiile pentru re-perfuzarea piciorului neuroischemic pot fi necesare
dupa debridarea chirurgicala, pentru a controla infectia si a favoriza vindecarea. Acestea pot fi
efectuate prin angioplastie sau bypass;
Controlul mecanic toti pacientii cu celulita trebuie sa stea la pat si sa fie protejati impotriva
aparitiei escarelor;
Controlul metabolic trebuie sa continue controlul celor 4 factori de risc;
Controlul educational pacientii trebuie sa invete sa identifice semnele si simptomele
infectiei; de asemenea, trebuie sa fie invatati sa stea in pat si sa-si protejeze sanatatea.
4.5. Stadiul 5 piciorul necrotic
Cand un picior diabetic dezvolta necroza (cangrena), este clasificat in stadiul 5. Adeseori, o
nuanta de albastrui spre negru la suprafata pielii este varful icebergului unei necroze masive
care este prezenta in tesuturile subcutanate si la nivelul fasciei.
In cazul piciorului diabetic, necroza poate fi umeda sau uscata.
Necroza umeda
Apare in piciorul diabetic atunci cand exista o infectie necontrolata care determina vasculite
septice; este forma cea mai frecventa de necroza a piciorului diabetic.
In necroza nou instalata, tesuturile care sunt private de oxigen capata o culoare albastruie.
Aceasta reprezinta o urgenta clinica.
Daca necroza este datorata infectiei, administrarea intravenoasa urgenta a antibioticelor
poate salva tesutul afectat; fara tratament, zona afectata va capata culoarea neagra.
Necroza uscata
Poate fi acuta sau cronica.
Apare datorita ischemiei (slabei perfuzii a tesutului). Slaba perfuzie a tesutului se datoreaza
aterosclerozei care ingusteaza arterele din picior, dar, adesea este combinata cu tromoza si
embolismul venos.
De regula, necroza uscata apare in cazul piciorului neuropatic, cata vreme, piciorul
neuroischemic dezvolta ambele tipuri de necroza.
Managementul piciorului in stadiul 5 necroza reprezinta o urgenta clinica si trebuie sa fie
investigata imediat; managementul se realizeaza prin:
Controlul plagii necroza uscata, in cazul piciorului neuroischemic, poate fi limitata la 1 -2
puncte si poate fi tratata conventional; de asemenea, se poate indeparta de la sine. In cazul
necrozei umede, este necesara debridarea chirurgicala;
Controlul vascular este vital in cazul piciorului neuroischemic in stadiul 5; piciorul
neuropatic in stadiul 5, care prezinta puls Pedale, nu necesita interventie vasculara. Piciorul
neuroischemic necesita efectuarea de investigatii care sa confirme ischemia, incluzand
ecografia Doppler si angiografia, care releva intinderea stenozei sau a ocluziilor in arterele
piciorului. Angioplastia poate fi eficienta pentru restaurarea perfuziei si favorizarea vindecarii
in cazul leziunilor minore. Cand necroza este intinsa, bypass-ul arterial poate fi necesar pentru
a optimiza perfuzia si a creste sansele de salvare a tesutului. Pot trece cateva saptamani pana
la aparitia semnelor semnificative de ameliorare a plagii;
Controlul microbiologic pacientii cu necroza uscata datorata infectiei severe, necesita
tratament intravenos imediat cu antibiotice cu spectru larg. De asemenea, trebuie facuta
antibiograma si, dupa obtinerea rezultatelor, administrat antibioticul potrivit. Pacientilor cu
necroza umeda trebuie sa li se prescrie antibiotice, daca plaga este contaminata;
Controlul mecanic toti pacientii trebuie sa stea la pat si trebuie sa le fie protejate sanatatea
si zonele afectate. Daca este necesara interventia chirurgicala, pacientul trebuie sa stea la pat
pana cand ulcerul s-a vindecat;
Controlul metabolic un bun tratament al diabetului asigura sanse mari de vindecare; poate
fi necesara administrarea insulinei;
Controlul educational pacientii trebuie sa inteleaga importanta repausului la pat,
protejarea sanatatii si evitarea presiunii in zonele afectate.
4.6. Stadiul 6 amputatia
Din pacate, anumite ulcere diabetice din stadiul 5 nu evolueaza satisfacator, in ciuda
interventiilor efectuate pentru tratarea infectiei sau re-perfuziei labei piciorului; in aceste
cazuri, poate fi necesara amputarea.
Pacientii care au suferit o amputare necesita o perioada mare de timp pentru reabilitare;
oricum, decizia de amputare a labei piciorului nu trebuie luata cu usurinta.
Partea neamputata a piciorului prezinta risc crescut de amputare; aceasta trebuie tratata
corespunzator.
5. Vindecarea ulceratiei diabetice
Ca orice plaga, ulceratia se vindeca trecand prin urmatoarele faze:
5.1. Faza inflamatorie
Reprezinta raspunsul celular si vascular normal, la orice afectare (vatamare); vindecarea nu
poate progresa daca inflamatia nu se produce (Timmons 2006). Durata acestei faze este
adesea mai mare in cazul plagilor cronice.
5.2. Faza de granulatie (proliferativa)
Odata ce contractia plagii a avut loc, noul tesut epitelial poate sa se dezvolte la suprafata
plagii. Noile celule epiteliale vor incepe sa migreze de la marginile plagii; de asemenea, se
formeaza in jururul foliculului firului de par, glandelor sebacee si al glandelor sudoripare
(Timmons 2006). Celulele epiteliale noi sunt de culoare alba/roz si isi stopeaza migratia odata
ce intalnesc alte celule epiteliale in plaga, fenomen cunoscut ca inhibitie de contact.
Migrarea epiteliala este accelerata in mediul umed, care face ca celulele epiteliele sa migreze
cu mai multa usurinta (Winter 1962).
5.3. Faza de epitelizare (maturare)
Aceasta faza se refera uneori la faza de remodelare si poate dura pana la 18 luni (Silver 1994).
In cazul plagilor cronice, aceasta faza se poate intinde pe o durata mai mare.
In timpul fazei de epitelizare, plaga capata rezistenta si cicatricea isi schimba semnificativ
culoarea (Timmons 2006).
5.4. Vindecarea in mediu umed
Incepand cu anii 1980, a fost acceptat faptul ca mediul umed este optim pentru vindecarea
plagilor.
Conceptul a fost introdus de George Winter care, in anul 1962, a condus studii pe animale,
comparand formarea crustei in cazul plagilor tratate in mediu uscat cu cea in cazul plagilor
acoperite cu film semipermeabil. Rezultatele au aratat ca epitelizarea a fost de doua ori mai
rapida in cazul plagilor acoperite cu film semipermeabil.
Pana in anul 1980, Winter a condus si alte studii clinice care au confirmat faptul ca tratamentul
plagilor in mediu umed prezinta si alte avantaje, cum ar fi: reducerea durerii. Alte studii au
demonstrat ca debridarea autolitica, naturala, este favorizata de mediul umed (ex. Freidman
1983).
Este important managementul mediului umed; astfel, daca acesta este insuficient, vindecarea
se produce mai lent si pot apare cicatrici vizibile, daca plaga este prea umeda, poate apare
hipergranulatia, infectia si macerarea pielii perilezionale.
Aceste aspecte au schimbat modul de tratare a plagilor si au facut posibila dezvoltarea
alginatilor, poliuretanilor, hidrocoloizilor si hidrogelurilor.
6. Pansamentele utilizate in tratamentul piciorului diabetic
Scopul pansamentelor utilizate in tratamentul ulceratiilor diabetice este acela de a absorbi
exudatul din plaga, de a asigura debridarea autolitica (atunci cand medicul considera necesara,
se poate realiza debridarea chirurgicala). Debridarea are scopul de a indeparta tesuturile
necrozate din plaga.
Totodata, pansamentul trebuie sa asigure mediul umed, favorabil vindecarii si sa previna
infectarea ulcerului.
Alegerea pansamentului se realizeaza in acelasi mod ca in cazul altor tipuri de plagi, in functie
de evaluare, aspectul clinic, nivelul exudatului.
7. BIOTITUS Derma in tratamentul piciorului diabetic
7.1. Actiunea produselor BIOTITUS Derma in faza inflamatorie
In fiecare plaga, exista exudat in cantitati variabile care contine celule moarte, fragmente de
tesut, materiale straine si bacterii. Daca in plaga ramane o mare cantitate de exudat, procesul
de vindecare este impiedicat atat mecanic, dar si biologic si riscul de infectare creste. Excesul
de exudat trebuie absorbit de pansament. In acest mod, bacteriile, produsele metabolice,
tesuturile devitalizate, materialele straine sunt indepartate din plaga si nu mai trebuie
eliminate de organism prin fagocitoza.
Suportul pansamentului si viteza cu care se realizeaza curatarea plagii, ajuta la prevenirea
infectiei cu agenti patogeni si cu microorganismele prezente. De asemenea, protejeaza plaga
impotriva contaminarilor ulterioare.
Nivelul crescut de exudat combinat cu mediatorii proinflamatori, au un efect negativ asupra
vindecarii, incluzand cresterea suprafetei plagii si deteriorarea pielii perilezionale, cum ar fi
aparitia macerarii acesteia si escoriatia (Nelson, 1997; Vowden and Vowden, 2003).
Este recunoscut faptul ca pregatirea corespunzatoare a patului plagii inlatura neajunsurile
enumerate mai sus (Schultz et al, 2004), cum ar fi indepartarea tesuturilor necrozate si a
incarcaturii microbiene crescute (Panuncialman and Falanga, 2007).
In aceasta faza, produsele BIOTITUS Derma ofera urmatoarele solutii:
Proprietati antiinflamatorii ale Ungientului BIOTITUS Derma, sunt date de ingredientele
naturale: fenoli, oleocanthal, acizi grasi care, de asemenea favorizeaza refacerea barierei
lipidice a pielii. Bismutul subgallate are proprietati antiinflamatorii si constituie un agent
hemostatic si antimicrobian.
Debridare autolitica este asigurata de Unguentul BIOTITUS Derma prin folosirea impreuna
cu un pansament ocluziv, mentine fluidele din plaga in contact cu tesuturile necrozate.
Autoliza foloseste enzimele (MMPs) si mediul umed pentru rehidratare. In plus, unguentul
este bogat in provitamina A care asigura hidratarea tesuturilor. Efectul antiinflamator si
absorbtia excesului de exudat favorizeaza debridarea autolitica.
Previne si controleaza infectiia plagii, datorita urmatoarelor proprietati:
Proprietati antiseptice:
Unguentul este un agent bacteriostatic dovedit impotriva:
Staphylococcus aureus
Streptococcus gr.A
Enterococcus
E. Coli
Klebsiella pneumoniae
Klebsiella oxytoca
Enterobacter cloacae
Enterobacter aerogenes
Providentia stuartii
Proteus mirabilis
Pseudomonas aeruginosa
Bactericid limitat impotriva:
Staphylococcus aureus
Streptococcus pyogenes gr.A.
Activitate antifungica impotriva:
Candida albicans
Aspergillus niger.
Datorita texturii fine si a capacitatii de absorbtie, suportului din netesut al compresei
impregnate BIOTITUS Derma nu elibereaza fibre in plaga, absoarbe excesul de exudat si
asigura un strat uniform de unguent in plaga.
S-ar putea să vă placă și
- Microcirculația sanguină: Următoarea generație de asistență socialăDe la EverandMicrocirculația sanguină: Următoarea generație de asistență socialăÎncă nu există evaluări
- Piciorul DiabeticDocument4 paginiPiciorul DiabeticalinaÎncă nu există evaluări
- AterosclerozaDocument5 paginiAterosclerozaMihaela Ionela0% (1)
- 8 Picior DiabeticDocument55 pagini8 Picior DiabeticOctavian Mircea PopescuÎncă nu există evaluări
- Mucoviscidoza Fibroza Chistica Curs PediatrieDocument10 paginiMucoviscidoza Fibroza Chistica Curs PediatrieȘtefania Raluca MănescuÎncă nu există evaluări
- Informatii Care Te Ajuta Sa Descifrezi Un Buletin de Analize MedicaleDocument2 paginiInformatii Care Te Ajuta Sa Descifrezi Un Buletin de Analize MedicaleIuliaAdrianaÎncă nu există evaluări
- Lucrare Picior DiabeticDocument7 paginiLucrare Picior DiabeticCezar-George BadaleÎncă nu există evaluări
- FEOCROMOCITOMULDocument6 paginiFEOCROMOCITOMULMihaela Alexandra MunteanÎncă nu există evaluări
- Valori Normale, Investigatii, Imunologie, Constante TGP, TGO, EndocrinologieDocument2 paginiValori Normale, Investigatii, Imunologie, Constante TGP, TGO, EndocrinologieOana ElenaÎncă nu există evaluări
- Licenta CONADocument87 paginiLicenta CONAIvanuta MariusÎncă nu există evaluări
- Trunchiul Cerebral Nervii CranieniDocument61 paginiTrunchiul Cerebral Nervii CranieniNatalia BarcariÎncă nu există evaluări
- Prezentarea Teoretică A BoliiDocument35 paginiPrezentarea Teoretică A BoliiSolomon Gabriela VivianaÎncă nu există evaluări
- Piciorul DiabeticDocument79 paginiPiciorul DiabeticBotnarenco FeodorÎncă nu există evaluări
- Picior DiabeticDocument8 paginiPicior DiabeticAlexandra_pitica100% (1)
- Neuro Chi Rur GieDocument15 paginiNeuro Chi Rur GieAndra Mara UrsuÎncă nu există evaluări
- Maria. LicentaDocument13 paginiMaria. LicentaTeodorescu MariaÎncă nu există evaluări
- Lab 1-2 Explorarea Metabolismului GlucidicDocument12 paginiLab 1-2 Explorarea Metabolismului GlucidicTolean AndreeviciÎncă nu există evaluări
- Ingrijirea Pacientului Cu Sindrom VestibularDocument109 paginiIngrijirea Pacientului Cu Sindrom Vestibularprisacaru viorel80% (5)
- NCH ComeleDocument42 paginiNCH ComeleNicoleta VladÎncă nu există evaluări
- Reumatismul Articular Acut Curs 6 PediatrieDocument8 paginiReumatismul Articular Acut Curs 6 PediatrieDonea ToniÎncă nu există evaluări
- Boala CrohnDocument33 paginiBoala CrohnSaniye YılmazÎncă nu există evaluări
- Identificarea Serologica BcateriiDocument3 paginiIdentificarea Serologica BcateriibabyemeÎncă nu există evaluări
- 13 Piciorul DiabeticDocument19 pagini13 Piciorul DiabeticRişco GrigoreÎncă nu există evaluări
- Proiect CA ExempluDocument50 paginiProiect CA ExempluadrianaÎncă nu există evaluări
- Prezentare de Caz LeucemieDocument3 paginiPrezentare de Caz LeucemieAlina BodilcuÎncă nu există evaluări
- Curs Nefro PDFDocument102 paginiCurs Nefro PDFBengaAdrianÎncă nu există evaluări
- Identificarea Si Supravegherea Sarcinii PatologiceDocument6 paginiIdentificarea Si Supravegherea Sarcinii PatologiceDanaHautaÎncă nu există evaluări
- Trombocitopenia Indusa de HeparinaDocument13 paginiTrombocitopenia Indusa de HeparinaSorin JigaÎncă nu există evaluări
- Ulcere de DecubitDocument49 paginiUlcere de DecubitGabiVanciÎncă nu există evaluări
- Boala Polichistica RenalaDocument15 paginiBoala Polichistica RenalaAnya GrecuÎncă nu există evaluări
- Amiloidoza RenalaDocument9 paginiAmiloidoza RenalaSofroni Obreja OlgaÎncă nu există evaluări
- OmfalocelDocument45 paginiOmfalocelSilvia SanduÎncă nu există evaluări
- 28.02.2021 Raba Suport Curs Gastro-HepatologieDocument375 pagini28.02.2021 Raba Suport Curs Gastro-HepatologieОлечка Н.Încă nu există evaluări
- Teza de Diploma Ocluzia Intest A.6Document63 paginiTeza de Diploma Ocluzia Intest A.6Zorin Svetlana100% (1)
- Diabetologie Nutritie Si Boli Metabolice SubiecteDocument7 paginiDiabetologie Nutritie Si Boli Metabolice Subiecteanao10Încă nu există evaluări
- Cito Megalo VirusDocument13 paginiCito Megalo VirusCerasela NicolasÎncă nu există evaluări
- Subiecte PediatrieDocument3 paginiSubiecte PediatrieLucian HusdupÎncă nu există evaluări
- Fractura de FemurDocument14 paginiFractura de FemurmanuelasipatricÎncă nu există evaluări
- Diagnosticul Diferențial Al Icterului NeonatalDocument59 paginiDiagnosticul Diferențial Al Icterului NeonatalAlionuskaDraganÎncă nu există evaluări
- Subiecte Examen AMG Sem I 2020-2021Document2 paginiSubiecte Examen AMG Sem I 2020-2021Madalina ClivetÎncă nu există evaluări
- Insuficienta RespiratorieDocument41 paginiInsuficienta RespiratorieAhmad Al ShdefatÎncă nu există evaluări
- LeucoreeaDocument2 paginiLeucoreeaLiviuMateiÎncă nu există evaluări
- REFERAT Coma Diabetica, Diabet, Glicemie, Diabet Tip I, Tip IIDocument2 paginiREFERAT Coma Diabetica, Diabet, Glicemie, Diabet Tip I, Tip IIAndronic VasilicaÎncă nu există evaluări
- Ficatul Gras Alcoolic - 2019Document23 paginiFicatul Gras Alcoolic - 2019Gianina Yln100% (1)
- Vaccinarea BCGDocument10 paginiVaccinarea BCGalice munteanuÎncă nu există evaluări
- Licenta Medicina 2018 PDFDocument7 paginiLicenta Medicina 2018 PDFEnache MihaiÎncă nu există evaluări
- Diabet Zaharat CursDocument9 paginiDiabet Zaharat Cursredwolf1230% (1)
- Piciorul DiabeticDocument32 paginiPiciorul DiabeticMonica CiobanuÎncă nu există evaluări
- Piciorul DiabeticDocument14 paginiPiciorul DiabeticAlanÎncă nu există evaluări
- Curs 6 Picior Diabetic Anca Pantea StoianDocument25 paginiCurs 6 Picior Diabetic Anca Pantea StoianBianca PercsiÎncă nu există evaluări
- Ghid Practic Pentru Ulcerul Varicos Și Rănile DiabeticeDocument40 paginiGhid Practic Pentru Ulcerul Varicos Și Rănile DiabeticeionpopescuÎncă nu există evaluări
- Hartmann Ghid Varicos 2020Document40 paginiHartmann Ghid Varicos 2020Roxana GavrwilÎncă nu există evaluări
- Diagnosticul Diferențial În Sindromul EdematosDocument5 paginiDiagnosticul Diferențial În Sindromul EdematosDoina SvetÎncă nu există evaluări
- Ulcerul VaricosDocument8 paginiUlcerul Varicossysy_luizaÎncă nu există evaluări
- Îngrijirea Şi Tratamentul Piciorului DiabeticDocument9 paginiÎngrijirea Şi Tratamentul Piciorului DiabeticCarmen LaScoalaÎncă nu există evaluări
- Boala LymeDocument30 paginiBoala LymeTatiana Stanescu100% (1)
- Coma UremicaDocument17 paginiComa UremicaCristian Stavila0% (1)
- SEMIOLOGIE Curs 3Document5 paginiSEMIOLOGIE Curs 3Cristiana MorariuÎncă nu există evaluări
- 06 CursDocument10 pagini06 CursMihaiÎncă nu există evaluări
- Semiologia Chirurgicală A Sistemului ArterialDocument5 paginiSemiologia Chirurgicală A Sistemului ArterialLiudmila PinteaÎncă nu există evaluări
- Modificarile Cutanate in SarcinaDocument4 paginiModificarile Cutanate in SarcinaLiudmila PinteaÎncă nu există evaluări
- Vulvovaginita CandidozicaDocument2 paginiVulvovaginita CandidozicaLiudmila Pintea100% (2)
- Eritem Fix MedicamentosDocument2 paginiEritem Fix MedicamentosLiudmila Pintea100% (1)
- Deprinderi Practice2Document3 paginiDeprinderi Practice2taniusha_usmfÎncă nu există evaluări
- Principalele Simptome in Ginecologie eDocument28 paginiPrincipalele Simptome in Ginecologie eDusmanu CristinaÎncă nu există evaluări
- Biodiversitatea EcosistemuluiDocument7 paginiBiodiversitatea EcosistemuluiLiudmila Pintea100% (1)
- Fisa de Observatie ClinicaDocument19 paginiFisa de Observatie ClinicaRita Ermurache67% (6)