Documente Academic
Documente Profesional
Documente Cultură
Tumori Maligne
Încărcat de
gongutzTitlu original
Drepturi de autor
Formate disponibile
Partajați acest document
Partajați sau inserați document
Vi se pare util acest document?
Este necorespunzător acest conținut?
Raportați acest documentDrepturi de autor:
Formate disponibile
Tumori Maligne
Încărcat de
gongutzDrepturi de autor:
Formate disponibile
CAP. XV.
/C
TUMORILE MALIGNE ALE PIELII
EPITELIOMUL BAZOCELULAR
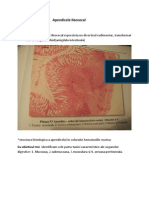
Este o proliferare tumorală originară din celulele bazale ale epidermului şi anexelor sale.
Este o tumoră relativ frecventă, mai ales la bărbaţii vârstnici, cu tegumente de culoare
deschisă. Se localizează cu predilecţie pe zonele de piele expuse razelor solare (la
agricultori, marinari, în cele 2/3 superioare ale feţei).
Tumora este formată din mici noduli rotunzi, translucizi (perle bazaliomatoase), acoperiţi
de epiderm subţire prin care se zăresc telangiectazii. Nodulii confluaţi pot forma o masă
tumorală nodulară. Tumora se poate ulcera central unde apare o crustă hematică maronie
care sângerează la detaşare.
Forme clinice de epiteliom bazocelular:
epiteliom bazocelular nodular
epiteliom bazocelular ulcerat
epiteliom bazocelular ulcero-vegetant
epiteliom bazocelular superficial (pagetoid): placă eritemato-scuamoasă
psoriaziformă cu margini perlate, frecvent hiperpigmentată, localizare de obicei
pe trunchi, evoluţie lent extensivă, pănă la un diametru de peste 10 cm fără să se
ulcereze
epiteliom bazocelular plan-cicatriceal: placard cu margini perlate, centru
cicatricial cu zone ulcerate acoperite de cruste hemoragice, localizat cu predilecţie
în regiunea frontală.
epiteliom bazocelular terebrant: formă destructivă ce se extinde de la piele spre
cartilagii şi oase, determinând mutilări grave (poatedetermina hemoragii fatale,
invadare meningeală).
Examen histopatologic:
În derm găsim mase tumorale epiteliomatoase bine delimitate, formate dintr-un singur tip
de celule, asemănătoare ca formă şi colorabilitate celulelor bazale din epiderm. La
periferia maselor tumorale celulele cilindrice se dispun paralel, asemănător elementelor
unui gard ("în palisadă"). Celulele tumorii şi-au pierdut capacitatea de a se matura şi de a
se transforma în celule keratinizate.
Evoluţia epiteliomului bazocelular este cronică, cu tendinţă la ulcerare. Nu metastazează
dar poate avea gravitate prin creştere destructivă (terebrantă), sau prin invadarea unor
organe (pleoape).
Profilaxie: evitarea expunerii excesive la soare, utilizarea preparatelor şi îmbrăcăminţii
fotoprotectoare.
Tratament
Extirparea tumorii în totalitate determină vindecarea bolnavului. În alegerea metodei de
tratament se urmăreşte cel mai bun rezultat cosmetic.
- excizia chirurgicală este metoda cea mai indicată
- electroexcizia şi fotocauterizarea cu laser de CO2 se practică în leziunile de
dimensiuni mici,
unde intervenţia este urmată de cicatrici încă estetice.
- chimiochirurgia (metoda Mohs) constă în aplicarea locală de clorură de zinc (cu
efect de fixare a tesutului tumoral), urmată de excizia unui strat din tumoră, examinat
histopatologic. Se repetă operaţiunea până când examenul histopatologic arată lipsa
ţesutului tumoral din excizat.
- citostatice locale: 5 fluorouracil (EFUDIX) ungvent, eficient numai în formele
superficiale; dezavantaj: recidive frecvente
- radioterapia practicată frecvent în trecut, azi este indicată la cazurile unde intervenţia
chirurgicală nu se poate efectua (vârstnici, bolnavi gravi cu alte afecţiuni). Nu se
indică la tineri, deoarece radiodermita reziduală compromite rezultatele estetice
iniţiale.
EPITELIOMUL SPINOCELULAR
Este tumoră malignă a pielii, semimucoaselor şi mucoaselor . Pe piele este de 3 ori mai
rară decât epiteliomul bazocelular, pe mucoase şi semimucoase este forma de cancer cel
mai frecvent întâlnită. Este o tumoră cu malignitate mai mare decât epiteliomul
bazocelular, creşte rapid (câteva luni), invadează ţesuturile învecinate şi metastazează
frecvent pe cale limfatică.
Provine din celulele spinoase ale epidermului care au evoluţie spre keratinizare dar acest
proces este anarhic. Este precedat de stări precanceroase (keratoze solare, cicatrici,
radiodermite, contact prelungit cu gudroane, infecţii cu papilomavirusuri tip 16, 18, 30,
33).
Epiteliomul spinocelular al pielii
Se localizează în special pe faţă şi dosul mâinilor. Debutează sub forma unei keratoze
actinice sau cictarici care devin îndurate, cu baza infiltrată, dură, cu ţesutul perilezional
uneori eritematos. Suprafaţa tumorii, iniţial verucoasă, devine în câteva luni proeminentă,
nodulară, cu centrul ulcerat, acoperit de o crustă hematică. Marginile ulcerului sunt
neregulate, dure, ridicate în burelet deasupra pielii sănătoase din jur. Cu timpul, tumora,
care iniţial a fost mobilă pe planurile subiacente, devine fixată prin invadarea acestora.
Epiteliomul spinocelular al mucoaselor
La semimucoasa buzelor sau la mucoasa gurii şi organelor genitale epiteliomul începe ca
o fisură, eroziune persistentă sau ulceraţie uşor sângerândă. Cancerul de buză inferioară
este precedat de o cheilită actinică cronică cu buze uscate, scuamoase, fisurate care la un
moment dat prezintă o înduraţie a bazei, cu ţesuturile infiltrate din care porneşte o tumoră
cu dezvoltare exofitică de tip nodular sau o tumoră cu creştere endofitică realizând o
forma ulceroasă prin distrugeri tisulare.
Forme clinice:
epiteliom spinocelular nodular
epiteliom spinocelular ulcerovegetant
epiteliom spinocelular ulcerat endofitic
Stadializarea epiteliomului spinocelular după Sharpe:
stadiul I : tumoră sub 2 cm
stadiul II : tumoră peste 2 cm
stadiul III : tumoră + metastaze ganglionare
stadiul IV: tumoră invadantă, destructivă
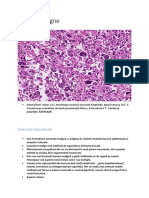
Examen histopatologic: mase tumorale care invadează dermul, formate din celule
spinoase atipice (anizocitoză, anizocarie, anizocromie, mitoze atipice frecvente, celule cu
keratinizare individuală cu aspecte de diskeratoză malignă, celule "cu manta" sau cu
contur dublu) şi formare de globi cornoşi (aspect de bulb de ceapă) orto- şi
parakeratozici. Peritumoral se găseşte un bogat infiltrat inflamator.
Broders clasifică epitelioamele spinocelulare din punct de vedere histologic în 4 grade în
funcţie de proporţia celulelor diferenţiate :
gradul I: peste 75 % din celule sunt diferenţiate şi evoluează spre keratinizare
gradul II: peste 50 % din celule sunt diferenţiate
gradul III: peste 25 % din celule sunt diferenţiate
gradul IV: sub 25 % din celule prezintă diferenţiere keratinocitară.
Cu cât o tumoră este mai bine diferenţiată, cu atât este mai puţin agresivă şi are un
prognostic mai favorabil.
Evoluţia epiteliomului spinocelular este mai rapidă decât cea a epiteliomului bazocelular.
Are tendinţa să invadeze cartilagiile şi oasele subiacente, metastazează iniţial pe cale
limfatică în ganglionii limfatici regionali, ulterior şi în alte organe. Metastazele
ganglionare pot ulcera la piele şi pot fistuliza.
Tratament:
Obiectivul tratamentului constă în îndepărtarea completă a tumorii.
Metode terapeutice utilizate:
- excizie chirurgicală cu controlul histopatologic al marginii excizatului. În formele
recurente şi în regiuni greu abordabile pentru excizia largă se aplică chimiochirurgia
Mohs
- electroexcizia leziunilor mici
- radioterapia se indică în formele puţin diferenţiate, cu invadarea osului, cu metastaze
formate, la vârstnici. Se foloseşte metoda Chaoul (radioterapie superficiala cu voltaj
redus) în doză totală de 8000-9000 r., administrat fracţionat (600 r./şedinţă zilnică)
sau radioterapia convenţională cu filtru de aluminiu, 3000 r. total, administrat
fracţionat.
- cobaltoterapia - în formele invadante
- evidarea ganglionilor invadaţi urmată de iradierea zonei.
- chimioterapie cu bleomicina, cisplatin în cazul metastazelor fixate, neabordabile
chirurgical
Urmărirea postterapeutică se face la 1, 6, 12 luni, apoi anual 5 ani, pentru a depista
recidivele sau noile localizări, deoarece un bolnav care a prezentat un epiteliom cutanat
este predispus la alte localizări de epiteliom .
MELANOMUL MALIGN
Este o tumoră malignă de gravitate exceptională, de origine melanocitară.
Este mai frecventă la femei, la persoane cu piele de culoare deschisă, 30-50% din cazuri
apar pe leziuni melanice preexistente, mai frcvent pe nevii pigmentari displazici, după
diverse traumatisme, cel mai frecvent după expuneri brutale la razele solare.
Se descriu 4 tipuri clinice de melanom malign:
melanom extensiv în suprafaţă (forma cea mai freventă). Zonele de predilecţie
sunt: trunchiul la bărbat şi gambele la femei. Începe ca o leziune maculară
pigmentată uşor supradenivelată, cu margini neregulate şi halou eritematos.
Pigmentaţia este neuniformă, cu nuanţe de negru, maro, albăstrui şi roşu. Unele
zone ale leziunii îşi pierd pigmentaţia în timp ce leziunea se extide periferic "în
pată de ulei", mărindu-şi dimensiunile orizontale. Creşterea "verticală" cu apariţia
de noduli tumorali este un semn de prognostic grav.
melanom pe melanoză Dubreuilh apare la vârstnici, are aspect similar cu forma
precedentă, evoluează ani de zile mai ales pe zonele expuse razelor solare.
Transformarea melanozei premaligne Dubreuilh în melanom agresiv se anunţă
prin apariţia de noduli şi ulceraţii.
melanomul nodular este o formă mai gravă decât cea extensivă în suprafaţă.
Apare ca un nodul pigmentat care sângerează uşor, de culoare neuniformă neagră-
albăstruie, uneori cu halou pigmentar.
Există şi forme de melanom acromic, când celulele tumorale nu au capacitatea de a
sintetiza pigmentul melanic.
melanomul acral (palmoplantar, pe degete şi subunghial).
Examen histopatologic.
Dermul este invadat de celule tumorale grupate în cuiburi, având o mare variabilitate de
formă, dimensiune, cu atipii şi monstruozităţi nucleare. La nivelul joncţiunii
dermoepidermice se observă o intensă activitate jonctională anarhică (cuiburi de celule
melanocitare pătrund în epiderm pe care îl dezorganizează).
Nivelele de invazie după Clark:
stadiul I: invazie exclusiv epidermică
stadiul II: invazie discontinuă a dermului papilar
stadiul III: invazie continuă a dermului papilar
stadiul IV: invazia dermului reticular
stadiul V: invazia hipodermului
Indicele Breslow: arată grosimea maximă a tumorii, măsurată în mm. de la stratul
granulos.
Stadializarea internaţională a melanomului malign:
stadiul I: tumoră primitivă
stadiul II a: metastaze cutanate în tranzit în vecinătatea tumorii sau a cicatricii
postexcizionale
stadiul II b: metastaze ganglionare regionale
stadiul III: metastaze la distanţă.
Evoluţia melanomului este capricioasă. De obicei evoluează grav, are tendinţă la
metastazare generalizată pe cale sanguină si limfatică determinând decesul prin metastaze
hepatice, pulmonare, cerebrale, osoase, renale. Sunt citate şi cazuri cu evoluţie lentă şi
chiar remisiuni spontane (imunitate antitumorală).
Tratamentul este în funcţie de stadiul bolii.
- în stadiul I se indică excizia chirurgicală largă cu margini de siguranţă de 1-3 cm în
funcţie de indicele Breslow, în profunzime excizia se întinde până la fascie; adesesa
se practică evidarea ganglionară profilactică.
- în stadiul II se practică evidarea ganglionilor invadaţi şi se adaugă chimioterapia
antitumorală şi eventual provocarea de hipertermie de 39-40 grade C.
- în stadiul III se aplică chimioterapia cu DTIC, vinblastin, cisplatin.
Unii practică imunoterapia intratumorală cu Corinebacterium parvum sau BCG,
administare de levamisol (DECARIS) sau izoprinosină.
Se fac încercări de tratament cu interferon, anticorpi monoclonali îndreptaţi împotriva
unor receptori de pe suprafaţa celulelor tumorale, preparare de vaccinuri cu antigene
tumorale.
Radioterapia nu are eficienţă în melanom, deoarece tumora este radiorezistentă.
BOALA KAPOSI (ANGIOSARCOMATOZA MULTIPLĂ HEMORAGICĂ)
Este o afecţiune tumorală multicentrică, caracterizată printr-o proliferare
angiofibroblastică care realizează la nivelul pielii o erupţie situată la extremităţi, cu plăci
angiomatoase infiltrate, neregulate, cu formaţiuni nodulare proeminente. Ulterior se
formează edeme persistente ale extremităţilor (elefantiazis kaposian). Leziunile cutanate
pot coexista cu leziuni similare în orice organ. Afecţiunea evoluează cronic 3-15 ani sau
chiar mai mult.
Actualmente se disting 3 forme de boala Kaposi:
forma epidemică (sidatică): la tinerii cu SIDA, cu leziuni în număr mare
dispuse pe tot corpul, cu evoluţie gravă din cauza imunodeficienţei
nesidatică clasică: la vârstnici, cu evoluţie lentă, cu leziuni pe extremităţile
membrelor.
endemică africană : la negrii tineri fără SIDA
Tratament:
- radioterapie
- excizia leziunilor nodulare izolate
- citostatice
- interferoni
S-ar putea să vă placă și
- Tumorile Pielii PDFDocument15 paginiTumorile Pielii PDFIrina MirzaÎncă nu există evaluări
- Specializari RezidentiatDocument2 paginiSpecializari RezidentiatChihaia Catalin-AlexandruÎncă nu există evaluări
- C 10 Tumori CutanateDocument29 paginiC 10 Tumori CutanateCela PohribÎncă nu există evaluări
- Curs 3Document25 paginiCurs 3Mariana Daniela ChiricăÎncă nu există evaluări
- Introduce Re in Sistemul Medical de UrgentaDocument35 paginiIntroduce Re in Sistemul Medical de UrgentaDannaSerbanÎncă nu există evaluări
- Patologia Canalului Peritoneo-VaginalDocument40 paginiPatologia Canalului Peritoneo-VaginalanamariabotÎncă nu există evaluări
- Tumori Benigne-Curs 8Document129 paginiTumori Benigne-Curs 8Theodor MareșiÎncă nu există evaluări
- Bacterioze La Plante, Animale Si OmDocument8 paginiBacterioze La Plante, Animale Si OmPintilie Diana Gabriela100% (1)
- Curs - Sistemul OsosDocument161 paginiCurs - Sistemul OsosAdina Toma100% (2)
- Cancer Generalitati Si BuzaDocument112 paginiCancer Generalitati Si BuzaTatiana Braguta AfteniÎncă nu există evaluări
- DigestiaDocument28 paginiDigestiaAndreea GheorghiuÎncă nu există evaluări
- Bolile Urechii Medii Orl 3Document12 paginiBolile Urechii Medii Orl 3Dana GabrielaÎncă nu există evaluări
- LARINGEDocument70 paginiLARINGECodrin PanainteÎncă nu există evaluări
- Universitatea Titu Maiorescu": Facultatea de Medicină Specializarea Medicina GeneralăDocument28 paginiUniversitatea Titu Maiorescu": Facultatea de Medicină Specializarea Medicina GeneralăAlin NeataÎncă nu există evaluări
- Embriologie Curs 1 Si 2Document89 paginiEmbriologie Curs 1 Si 2Cristina DobrinÎncă nu există evaluări
- Vasculite AlergiceDocument7 paginiVasculite AlergiceTina AcridahÎncă nu există evaluări
- Valori NormaleDocument11 paginiValori NormaleElena Spoiala100% (1)
- Ultrasonografia Colecistului Si Cailor BiliareDocument120 paginiUltrasonografia Colecistului Si Cailor BiliarePanait-Bragadereanu VasilicaÎncă nu există evaluări
- Staza HepaticaDocument26 paginiStaza HepaticaBastyan LiviuÎncă nu există evaluări
- Transportul Public PragaDocument5 paginiTransportul Public PragaGeorgiana ConstantinÎncă nu există evaluări
- Mola CorioepiteliomulDocument30 paginiMola CorioepiteliomulTatiana BalaniciÎncă nu există evaluări
- Endocrinologie - c6 Hipertiroidismul, Boala Basedow-GravesDocument6 paginiEndocrinologie - c6 Hipertiroidismul, Boala Basedow-GravesCherry SmileÎncă nu există evaluări
- PancreasDocument20 paginiPancreasCamelia IribitaÎncă nu există evaluări
- Rolul CentrozomuluiDocument8 paginiRolul CentrozomuluiMariana SpiridonÎncă nu există evaluări
- GRILE AdunateDocument16 paginiGRILE AdunateAlinaMagdaÎncă nu există evaluări
- 2 Procesul de Nursing in Bolile CardiovasculareDocument5 pagini2 Procesul de Nursing in Bolile CardiovasculareGabriel NinaÎncă nu există evaluări
- HERPESVIROZEDocument45 paginiHERPESVIROZEAna AlexandraÎncă nu există evaluări
- Transfuzia de SangeDocument4 paginiTransfuzia de SangeGeorgiana StoicanelÎncă nu există evaluări
- Robbins Sem. I Anatomie Patologica-2020-2021 PDFDocument4 paginiRobbins Sem. I Anatomie Patologica-2020-2021 PDFAndreea MureşanÎncă nu există evaluări
- Tumori Osoase PrezentareDocument49 paginiTumori Osoase PrezentareLuca Mihai100% (1)
- 43 SplinaDocument10 pagini43 Splinacristic1900Încă nu există evaluări
- Afectiuni Ale Urechii.Document5 paginiAfectiuni Ale Urechii.Mihaela DogaruÎncă nu există evaluări
- Circulatia Mare Si MicaDocument17 paginiCirculatia Mare Si MicaLuminita StegarescuÎncă nu există evaluări
- Inflamatii NespecificeDocument33 paginiInflamatii NespecificeghermanmonicaÎncă nu există evaluări
- Pielea-Schema LecțieiDocument1 paginăPielea-Schema LecțieiRallÎncă nu există evaluări
- Apendicele IleocecalDocument3 paginiApendicele IleocecalAndrei CosteaÎncă nu există evaluări
- Argumente Pro Si Contra Clonarii UmaneDocument2 paginiArgumente Pro Si Contra Clonarii Umanebiga992Încă nu există evaluări
- Infecţiile PuerperaleDocument67 paginiInfecţiile PuerperalePirau Elena100% (2)
- Anatomia Plamanilor Si A Pleurei PDFDocument26 paginiAnatomia Plamanilor Si A Pleurei PDFPanuta Andrian100% (1)
- Patologie Anexe FetaleDocument62 paginiPatologie Anexe FetaleAndreea Ciubotaru100% (2)
- CURS 6 - SplinaDocument34 paginiCURS 6 - SplinaTraian TacheÎncă nu există evaluări
- Patologia Benigna A SanuluiDocument54 paginiPatologia Benigna A SanuluiMihai OanaÎncă nu există evaluări
- Herpesvirusuri. EnterovirusuriDocument6 paginiHerpesvirusuri. EnterovirusuriGabriela Ceban100% (1)
- Curs 9 - Tumorile BenigneDocument130 paginiCurs 9 - Tumorile Benignemaria falanÎncă nu există evaluări
- VIRUSURILE COXSACKIE KKDocument10 paginiVIRUSURILE COXSACKIE KKGeorgiana Harja0% (1)
- Patologia SplineiDocument15 paginiPatologia SplineiElinorÎncă nu există evaluări
- Lame HistologieDocument11 paginiLame HistologieDaria Hulber100% (1)
- Victor PapilianDocument3 paginiVictor PapilianVictor VacariuÎncă nu există evaluări
- Trasaturile Operei LiriceDocument1 paginăTrasaturile Operei LiriceAndreea HrnÎncă nu există evaluări
- Evaluare Risc CadereDocument1 paginăEvaluare Risc CadereAnonymous 5f6ncy100% (1)
- Referat Tumorile IsDocument6 paginiReferat Tumorile IsRoxy MiretÎncă nu există evaluări
- King KingDocument3 paginiKing KingPasa AlexandruÎncă nu există evaluări
- Procedura - ConizatiaDocument4 paginiProcedura - ConizatiaGabriela MicleaÎncă nu există evaluări
- Specii Rare Pe Cale de Disparitie: Dropia Si Vulturul AlbDocument17 paginiSpecii Rare Pe Cale de Disparitie: Dropia Si Vulturul AlbAna MariaÎncă nu există evaluări
- Ortopedie TraumatologieDocument180 paginiOrtopedie TraumatologieMurariu DianaÎncă nu există evaluări
- Tumori maligne 14Document6 paginiTumori maligne 14Daniel GrigoroiuÎncă nu există evaluări
- Tumori MaligneDocument9 paginiTumori MaligneElena ManoliÎncă nu există evaluări
- Carcinomul BazocelularDocument2 paginiCarcinomul BazocelularIulian ChirilaÎncă nu există evaluări
- Tumori Maligne 1Document90 paginiTumori Maligne 1Puiu Andreea MariaÎncă nu există evaluări
- Anexa 19 - Adeverinta Cu Numarul de Zile de Concediu Medical Pentru SalariatDocument1 paginăAnexa 19 - Adeverinta Cu Numarul de Zile de Concediu Medical Pentru SalariatnadutÎncă nu există evaluări
- Ce Stim Despre Implantul de ParDocument2 paginiCe Stim Despre Implantul de PargongutzÎncă nu există evaluări
- Model Rezultat Test NutrigeneticaDocument49 paginiModel Rezultat Test Nutrigeneticagongutz100% (2)
- PrecancereDocument3 paginiPrecanceregongutzÎncă nu există evaluări
- MicozeDocument11 paginiMicozeelisÎncă nu există evaluări
- Model SkinDocument31 paginiModel SkingongutzÎncă nu există evaluări
- Model SkinDocument31 paginiModel SkingongutzÎncă nu există evaluări
- Managementul Durerii Acute Și Cronice În ReumatologieDocument47 paginiManagementul Durerii Acute Și Cronice În ReumatologieangelicamihaiÎncă nu există evaluări
- Apt Inapt CMRDocument2 paginiApt Inapt CMRgongutzÎncă nu există evaluări
- Protocol Vessel DueDocument2 paginiProtocol Vessel DuegongutzÎncă nu există evaluări
- Apt Inapt CMRDocument2 paginiApt Inapt CMRgongutzÎncă nu există evaluări
- Metodologia de Supraveghere A COVID-19 - Actualizare 13.03.2020 PDFDocument21 paginiMetodologia de Supraveghere A COVID-19 - Actualizare 13.03.2020 PDFSorina VasileÎncă nu există evaluări
- Ordinul Nr. 5298-2011 - Actualizat 2015 - Pentru Aprobarea Metodologiei Privind Examinarea Starii de Sanatate A Prescolarilor Si ElevilorDocument50 paginiOrdinul Nr. 5298-2011 - Actualizat 2015 - Pentru Aprobarea Metodologiei Privind Examinarea Starii de Sanatate A Prescolarilor Si Elevilorgidoiumadalina100% (1)
- Ordinul NR 308 2015 Privind Controlul Prin Verificare Periodica A Dispozitivelor Medicale Puse in Functiune Si Aflate in Utilizare PDFDocument4 paginiOrdinul NR 308 2015 Privind Controlul Prin Verificare Periodica A Dispozitivelor Medicale Puse in Functiune Si Aflate in Utilizare PDFgongutzÎncă nu există evaluări
- Alumina 1Document6 paginiAlumina 1Iubirea Este Medicina SufletuluiÎncă nu există evaluări
- Lista Afectiunilor Care Creeaza Handicap IreversibilDocument4 paginiLista Afectiunilor Care Creeaza Handicap IreversibilMihaela ȚarnăÎncă nu există evaluări
- Legea 95Document287 paginiLegea 95Cosmin DobraÎncă nu există evaluări
- Decolorarea PieliiDocument1 paginăDecolorarea PieliigongutzÎncă nu există evaluări
- Dezvoltarea Pe Etape de VarstaDocument2 paginiDezvoltarea Pe Etape de VarstagongutzÎncă nu există evaluări
- OrdinDocument12 paginiOrdingongutzÎncă nu există evaluări
- Cresterea in Greutate in 1 AnDocument1 paginăCresterea in Greutate in 1 AngongutzÎncă nu există evaluări
- Ceai NaprasnicDocument2 paginiCeai NaprasnicgongutzÎncă nu există evaluări
- Monitorizarea GravideiDocument7 paginiMonitorizarea GravideigongutzÎncă nu există evaluări
- Regenerare CelularaDocument1 paginăRegenerare CelularaIulia Mihaela GiorocÎncă nu există evaluări
- Regim Disociat 1Document3 paginiRegim Disociat 1gongutzÎncă nu există evaluări
- Alimentele Si Caloriile Lor2Document2 paginiAlimentele Si Caloriile Lor2nelubogatu9364Încă nu există evaluări
- Dezvoltarea Pe Etape de VarstaDocument2 paginiDezvoltarea Pe Etape de VarstagongutzÎncă nu există evaluări
- Excesul Ponderal Si Curele de SlabireDocument12 paginiExcesul Ponderal Si Curele de SlabiregongutzÎncă nu există evaluări
- Slabit Pe PuncteDocument2 paginiSlabit Pe PuncteBigBigBangÎncă nu există evaluări